日常外来診療に基づいた総合内科のアプローチ
-- 臨床研修医のために --
外来血液検査のコツ-初診時の血液検査の流れ
内科診療所にはいろいろな主訴で患者が訪れます。さまざまな検査の中で、血液検査は最も一般的な検査の一つです。
主訴に応じて血液検査の内容は当然変化するべきですが、限られた診察時間の中で、その都度一つ一つ疾患を思い浮かべながら検査項目を組み合わせることは、必ずしも容易ではありません。能率よく検査項目を組み合わせるため、いわゆる検査セットが作られることになります。
当院ではいくつかある基本セットの一つに、B2とSC4と呼ぶものがあります(下表)。B2のBは血液一般のB、SCはスクリーニングのSCです。
それぞれの項目は次の通りです。B2は白血球像が、SC4には蛋白分画とCRPが含まれるのが特徴です。
| 基本血液検査セット | |
|---|---|
| B2 | 白血球数、赤血球数、血色素量、Ht、MCV、MCH、MCHC 血小板数、白血球像 |
| SC4 | 総蛋白、アルブミン、蛋白分画 BUN、クレアチニン、eGFR、尿酸 総コレステロール、HDL、中性脂肪 総ビリルビン、直接ビリルビン、AST、ALT、ALP、LAP LDH、コリンエステラーゼ、γ-GTP、CK、アミラーゼ Na、K、Cl、血糖、CRP |
血液検査の流れ
| 血液検査の流れ | |
|---|---|
| ステップ1:基本項目 | |
| B2/SC4、HbA1c、血沈 1Ca・P、TSH・FT4、フェリチン・Fe 2ビタミンB12、葉酸、網赤血球 3ANA、RF、抗SSA抗体、C3・C4 4CEA、CA19-9、PSAまたはCA125 5Mg、Zn 6BNP、D-ダイマー、トロポニンT |
|
| ステップ2:感染症 | |
| 1マイコプラズマ・百日咳・クラミドフィラに対する抗体 2EBVCA-IgM、CMV-IgM、HIV 3HPV-B19 IgM 4T-spot 5STS・TPHA 6血液培養 7肺炎球菌およびレジオネラの尿中抗原 8溶連菌(咽頭ぬぐい液) |
|
| ステップ3:骨髄腫、ANCA関連血管炎、IgG4関連疾患、血液疾患 | |
| 1IgG・A・M・D、血清蛋白電気泳動(M-peak)、尿BJP ➡ 免疫電気泳動 2MPO-ANCA、PR3-ANCA 3IgG4 4sIL-2R |
|
| ステップ4:膠原病、間質性肺炎 | |
| 1抗CCP抗体、MMP-3 2抗SSA、抗Scl-70 3抗ARS抗体、抗Mi-2抗体、抗MDA5抗体、抗TIF1γ抗体 4KL-6、血清ACE |
|
| ステップ5:出血・血栓疾患 | |
| 1PT、APTT 2抗リン脂質抗体(抗カルジオリピン抗体、ループス抗凝固因子) 3プロテインS/C 4アンチトロンビン |
|
| ステップ6:副腎、更年期 | |
| 1ACTH・コルチゾール 2FSH/E2(エストラジオール) |
|
ステップ1:基本項目
B2のポイント
1. 貧血が認められた場合には、MCVに注目して大球性、正球性、小球性のいずれか判断して、網赤血球、フェリチン・Fe、ビタミンB12、葉酸などの検査に進みます。
老人で今までなかった貧血が新たに出てきたときには、消化管出血を疑い、胃内視鏡と便潜血を必ず調べます。胃内視鏡で胃癌が見つかることが少なからずあります。
また、萎縮性胃炎やHP菌感染の有無にも注意します。
2. 若い女性で、白血球減少とくにリンパ球数減少(とくに1000/㎕以下)と血小板数の減少があるときには、全身性エリテマトーデスも考えます。また、細胞性免疫不全であるHIV感染なども考えます。
3. 白血球像では好酸球にとくに注意します。好酸球増加はアレルギー疾患や寄生虫感染だけでなく、次のような疾患でも増加します(下表)。
これらの疾患は内科的には重要なものばかりなので、好酸球数増加が発見の手がかりになることがあります。
| 好酸球が増加する内科疾患 |
|---|
|
これらの疾患は一般の内科診療所では稀な疾患と考えられがちですが、当院でも 1、2、5、6 の経験があり、常に注意を払う必要があると考えています。
SC4のポイント
1.総蛋白/アルブミン比
総蛋白/アルブミン比>2の時には、骨髄腫ではないか考えます。ただし、低アルブミン血症が存在する場合や総蛋白が正常範囲内であれば、可能性は低いと考えます。蛋白分画ではガンマグロブリンが上昇します。
骨髄腫MMを疑ったときには、次にIgG・IgA・IgM、血清蛋白電気泳動(Mpeakの検出)、尿中BJPなどの検査に進みますが、同時に高Ca血症や腎障害、貧血の有無に注意します。
骨髄腫はリウマチ性多発筋痛症PMR様の症状を来すことがあります。PMRが疑われる場合でも、年齢が50歳以下、進行性の経過、朝のこわばりの欠如、少量プレドニゾロンが著効しないなどの非典型例では、悪性腫瘍(傍腫瘍症候群)を含めた他疾患(骨髄腫や巨細胞性動脈炎など)を考慮すべきです。
IgD型骨髄腫は全骨髄腫の1~2%と稀ですが、非IgD型と比べて、髄外/溶骨病変、アミロイドーシス、貧血、高Ca血症、腎障害を起こしやすく、予後が悪いとされます。
骨髄腫の約3%を占める非分泌型骨髄腫NSMMは、総蛋白/アルブミン比の変化やガンマグロブリンの上昇はみられません。蛋白電気泳動や免疫固定法では異常を生じず、さらにNSMMの2~4%では血清FLCκ/λも正常であるタイプが存在し、診断の落とし穴になります。
NSMMに特異的な検査はありませんが、低ガンマグロブリン血症がNSMMの92%でみられることが報告されています。貧血、高Ca血症、腎障害を起こしやすいことが知られています。
2.LDH上昇
私見ですが、LDH>300は有意と考えて、次のような疾患がないか(肝疾患を除いて)考えます。
| LDHが増加する疾患 | ||
|---|---|---|
| 1.悪性リンパ腫など血液疾患 | ➡ | フェリチン、sIL-2R |
| 2.溶血性貧血 | ➡ | 間接Bil、ハプトグロブリン など |
| 3.肺梗塞、腎梗塞、脾梗塞 | ➡ | D-ダイマー |
これらの疾患を疑ったときには、赤字で記した検査に進むと、より正確な診断に近づくことができます。
3.ALP上昇
ALP上昇では肝疾患以外に、骨疾患を疑います。骨疾患としては、悪性腫瘍の骨転移と骨軟化症に注意します。骨転移を起こしやすい悪性腫瘍の代表は、肺癌、乳癌、前立腺癌などですが、男性では前立腺癌を考えながらPSAを忘れずに検査します。
骨軟化症は、骨端成長板の閉鎖後における骨膜および骨組織の石灰化障害による、代謝性骨疾患です。診断までに平均2.5年を要するといわれます。
原因の一つに、栄養の偏り(菜食主義、乳製品や卵を含む動物性食品の摂取を避けるなど)と日光曝露回避によるビタミンD欠乏症があります。
低Ca血症による続発性PTH亢進症を引き起こし、PTHと骨型ALP上昇、低P血症を示します。ビタミンD欠乏症は血清25(OH)ビタミンD3低値(20ng/mL以下)で診断します。
4.CK上昇
CKは激しい運動後には上昇しますが、運動に関係したCK上昇の中に運動誘発性横紋筋融解症があります。横紋筋融解症は筋痛、筋力低下、赤褐色尿を3徴候とする疾患ですが、罹患する筋の腫大を呈することがあります(8.1%)。
影響を受けた筋肉はMRIでT2強調画像およびSTIRで高信号を、T1強調画像で低信号を示します。他の横紋筋融解症と異なり、運動誘発性では急性腎不全の合併は稀です。
日常診療でよくみられるCK上昇は、激しい運動後以外では、甲状腺機能低下症および頻用される抗コレステロール薬であるスタチン系薬剤の副作用といえます。
注意すべきCK上昇の中に、多発性筋炎/皮膚筋炎があります。筋症状や皮膚症状、間質性肺炎などが発症する前に、CK上昇だけが続く例があります。このような無症候性CK上昇に対して、自己抗体を測定するのはためらいがありますが、同意を得た上で各種自己抗体を測定することを考えます。
無症候性CK上昇の一つに、肢体型筋ジストロフィーがあります。人口10万人あたり10~15人といわれますが、中には一生を通して筋力低下のような臨床症状はなく、検査上CK値が高いだけという人もいます。
5.高γグロブリン血症
血清蛋白分画でγグロブリンの増加がみられたときは、次の表の流れに沿いながら検査を行います。
| γグロブリンの異常 |
|---|
| γグロブリンの異常(総蛋白/アルブミン>2.0) |
| IgG・A・M・D ➡ IgG4測定 ➡ IgG4関連疾患 血清蛋白電気泳動によるM-peakまたはM-bandの検出 |
| 尿BJ蛋白 *BJ型骨髄腫では血清蛋白の増加およびM-peakはなく、尿蛋白増加と尿M-peakを認める |
| 免疫電気泳動または免疫固定法によるM蛋白の同定と型判定 血清FLC(k/γ比) *これらの方法でM蛋白が検出されない場合 ➡ 非分泌型骨髄腫 |
| ①ポリクローナルな免疫グロブリン増加 肝疾患、膠原病、血液疾患(悪性リンパ腫、リンパ球増殖性疾患など)、 感染症(肺結核、IE、IM、溶連菌感染症など) その他:多中心性キャッスルマン病、ネフローゼ症候群 |
| ②モノクローナルな免疫グロブリン増加 IgGあるいはIgAだけが高い ➡ 多発性骨髄腫 IgMだけが高い ➡ マクログロブリン血症 その他:形質細胞性白血病、H鎖病(γ鎖病) |
6.高γグロブリン血症と下肢紫斑
| 高γグロブリン血症性紫斑の原因となる基礎疾患 | |
|---|---|
| 膠原病、 リウマチ性疾患 |
シェーグレン症候群、SLE、関節リウマチ、多発性筋炎、サルコイドーシス など |
| 肝疾患 | 肝硬変、慢性活動性肝炎、肝脾腫 |
| 腎疾患 | 尿細管性アシドーシス、腎石灰沈着症 |
| 血液疾患 | 慢性リンパ性白血病、多発性骨髄腫、形質細胞腫、クリオグロブリン血症 |
| 内分泌疾患 | 橋本病、粘液水腫、慢性膵炎、糖尿病 |
| 感染症 | 結核、梅毒、慢性気管支炎 |
| 悪性腫瘍 | 肝癌、腎癌、細網肉腫、胸腺腫、結節性肺アミロイドーシス |
| その他 | 多発性硬化症、栄養障害性表皮水疱症、嚢胞性繊維症 |
高γグロブリン血症性紫斑はさまざまな疾患に伴い生じますが、シェーグレン症候群が原因のことが多いです。高γグロブリン血症性紫斑では下腿の全面から足背にかけて点状または小斑状の紫斑を生じます。通常、総蛋白中のγグロブリンの定量値が2g/dL以上の例に多くみられます。
皮疹が丘疹ではなく平らな紫斑であること、慢性再発性に紫斑を繰り返すことによりヘモジデリン沈着を伴い褐色調を示す の2点が特徴です。
シェーグレン症候群はさまざまな皮膚症状を呈しますが、最も多いのは凍瘡で、ついで環状紅斑、虫刺様紅斑、蕁麻疹、皮脂欠乏症、高γグロブリン血症性紫斑、網状紅斑といわれます。
シェーグレン症候群は幼少時から凍瘡を認めることが特徴であり、環状紅斑は本症を見いだす皮膚症状として有名です。
ヘノッホ・シェーライン紫斑病HSP(IgA血管炎)は血管壁の炎症による紫斑であり、浸潤を触れることが紫斑の特徴(触知可能な紫斑)で、鑑別点となります。HSPは小児や若年者に多い疾患ですが、高齢者を含む成人発症例も約10%あります。
その他の鑑別疾患としては、チャーグ・ストラウス症候群CSS(好酸球性多発血管炎性肉芽腫症EGPA)、特発性血小板減少性紫斑病ITP、クリオグロブリン血症性紫斑があります。
CSSでは触知可能な紫斑、ITPでは大型の紫斑、クリオグロブリン血症性紫斑では大小さまざまな紫斑を生じる特徴があります。
CRPと血沈
CRPもESRも炎症マーカーとしてよく使用される指標ですが、最も使われるのはCRPです。血沈に比べて炎症に反応して速やかに上昇し、炎症が治まれば速やかに減少します。
中には著しい血沈亢進が特徴的な疾患もあり、診断の手がかりになる場合があります。
血沈の基準値は一般的には次のようになります。
男性:1~10mm(1時間値)
女性:2~15mm(1時間値)
貧血や低Alb血症などがあるとESRが亢進しやすいと言われます。血沈の欠点の一つは、基準値から外れる場合が多いことが挙げられます。
年齢を考慮して、血沈の基準範囲を次のように考えると、血沈亢進が有意かどうかを判断する際に役立ちます。
男性:年齢÷2mm(1時間値)
女性:(年齢+10)÷2mm(1時間値)
低アルブミン、γグロブリン上昇、貧血、フィブリノーゲンの上昇などが血沈亢進に影響します。
これらが軽度にも拘わらず血沈が著しく亢進する場合には、急性・慢性炎症や感染症(肺結核を含む)、悪性腫瘍の他に、次のような疾患を鑑別に入れます。
リウマチ性多発筋痛症、血管炎症候群、成人スティル病、膠原病(関節リウマチ、SLEなど)および類縁疾患、Cogan症候群、再発性多発軟骨炎、IgG4関連疾患、骨髄腫や悪性リンパ腫などの血液疾患 など
B2・SC4に追加する検査項目
患者の主訴と診察所見から、B2とSC4を基本として、必要に応じて次の項目を追加していきます(下表)。検査結果から診断に至ることもあり、検査項目の組み合わせは重要です。
| 初診時にB2・SC4に加える検査項目 |
|---|
1Ca・P、TSH・FT4、フェリチン・Fe
これらの項目はB2・SC4にほぼルーチンに追加します。これらにHbA1cを追加するかどうかは、主訴や検尿結果を参考にしながら決めます。
内科診療所に受診する主訴は、倦怠感や悪心、食欲不振、気分がすぐれない、脱力感など曖昧なものが多くを占めます。このようなときに検査の組み合わせを即座に判断することは、簡単ではありません。これらの項目は、このような場合に有用です。
Ca・Pは、高Ca血症に伴う倦怠感、脱力感、食欲不振、悪心、口渇、多尿などの不定愁訴を意識して検査します。Ca・Pの異常は次の表を参考にしながら、PTHの測定など次のステップに進みます。
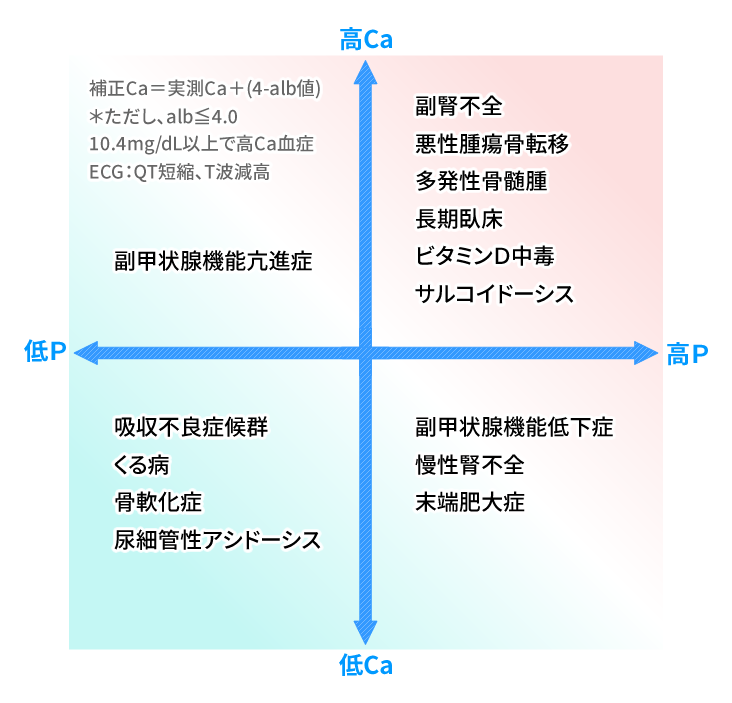
*血清Caの評価には、血清アルブミン値により補正の必要があります。アルブミン値が4.0g/dl以上では不要ですが、4.0g/dl未満では次の式で補正します。
補正Ca=実測Ca+(4-アルブミン値)
TSH・FT4の重要性は言うまでもありません。バセドウ病は20歳代後半から30歳代前半にピークがあり、65歳以上の高齢者のバセドウ病は低頻度ですが、若年者のバセドウ病とは症状が異なります。高齢者では体重減少が最もよくみられる症状で、食欲不振、心房細動の頻度が増加します。うつ症状や味覚障害は甲状腺機能低下症に合併しますが、甲状腺機能亢進症でも起こることが報告されています。
フェリチン・Feをルーチン検査に加えることは賛否が分かれると思います。ここではフェリチン低下でなく、むしろ上昇に注意します(下表)。
| フェリチンの上昇 |
|---|
|
血清フェリチンが上昇したときは、Feが過剰に体内に蓄積された状態を最初に考えます。
慢性炎症性疾患(なかでも最も多いのが慢性感染症,自己免疫疾患[特に関節リウマチ、SLE]など)、骨髄造血能が低下する血液疾患や溶血性疾患で高値となります。悪性腫瘍では組織崩壊や炎症性サイトカインにより上昇する機序が考えられます。
悪性リンパ腫は診療所レベルでも稀ならず遭遇します。フェリチン上昇から悪性リンパ腫を疑い、次にsIL-2Rの測定などに進みます。
ヒトパルボウィルスB19 (HPV-B19)感染症は伝染性紅斑とも成人リンゴ病とも呼ばれ、しばしば遭遇するコモンな疾患です。HPV-B19ははじめ赤芽球前駆細胞を選択的に傷害するため、網状赤血球が低下し、同時にFeの利用停滞により、血清Feとフェリチンはともに上昇します。
ついで発症1週以降に免疫反応による再増悪を来たし、レース状紅斑性皮疹や強い関節痛を呈しますが、この頃までに造血能が回復し、網状赤血球が増加してきます。HPV-B19感染症は汎血球減少や低補体価、抗核抗体陽性例もあり、SLEとの鑑別を要します。
成人スティル病や血球貪食症候群では血清フェリチンが異常高値(基準値上限の50倍以上)となり、診断価値があります。
2ビタミンB12・葉酸、網赤血球
ビタミンB12欠乏症の原因には、菜食主義、胃病変(悪性貧血、胃切所後、萎縮性胃炎)、小腸病変(吸収不良症候群、回腸切除後、Crohn病、blind loop症候群、裂頭条虫)、膵機能不全、薬剤(フラジオマイシン、ビグアナイド薬、PPI、H2ブロッカー)などがあります。
HP(ヘリコバクター・ピロリ)菌とビタミンB12欠乏症の直接的な関連が指摘されており、HPの除菌により血清B12値が正常化することが知られています。
ビタミンB12欠乏が進行すると大球性貧血やHunter舌炎を起こします。
消化管症状としては食欲不振、便秘、腹痛を起こします。
神経症状として、思考力の低下やうつ病のため、高齢者では認知症と間違われることがあります。興奮、情緒不安定(イライラ)などの性格の変化の他、しびれ、深部腱反射低下、味覚障害、心機能低下、生殖率低下が起こることがあります。
小児では脳発達障害や成長障害を起こします。
3ANA、RF、抗SSA抗体、C3・C4
これらの検査は膠原病を疑うときのスクリーニング検査です。個人的には学生時代から、膠原病は全身疾患として考えてきました。しかし、最近は発熱や体重減少に加えて、多臓器の障害を起こす全身疾患としては、血管炎症候群を第一に考えるようにしています。
ついで炎症性腸疾患(消化器症状に加えて、関節炎、眼症状など)、アミロイドーシス などです。
膠原病はそれぞれ症状と検査項目に特徴があり、膠原病を疑えば診断はそれほど難しくはないかと思います。膠原病の中で、皮膚筋炎の自己抗体は、疾患の特徴に深く関係しています。皮膚筋炎は胸部X線の間質性肺炎の所見および特徴的な皮膚症状から、見つかることが少なからずあります。
診断に難渋する難しい疾患を列記してみました。(下表)診療所の外来で遭遇する機会は少ないものの、医学雑誌や専門病院の症例検討には出てきやすい疾患です。
| 診断に難渋する疾患 |
|---|
|
4CEA、CA19-9、PSAまたはCA125
腫瘍マーカーを血液検査に加えるときに、保険点数上の制約を考慮する必要があります。消化器の悪性腫瘍を疑ったときには、代表的なCEAおよびCA19-9でスクリーニングを行います。
無症状でPSAを調べるかどうかは、意見が分かれるところです。しかし前立腺癌は血液検査で分かる唯一の悪性腫瘍であることを考えると、少しでも自覚症状があれば検査すべきと思います。当院ではPSA 8くらいまでは定期的に検査を行い、8を超えると専門医への紹介を考慮します。
女性が下腹部痛を訴えたときには、必ず腹部エコーを行うべきと考えます。卵巣腫瘍(学童でも奇形腫が見つかることがあります)がしばしば見つかりますが、そのようなときにCA125追加を考慮します。
卵巣は解剖的に茎捻転を起こしやすく、卵巣の腫大(4cm以上と言われます)があり、圧痛がある場合には茎捻転を疑います。また、卵巣は月経周期に応じて機能性出血を起こしやすく、下腹部痛の原因にしばしばなります。(下図)腹部エコーでは卵巣内や卵巣周囲の出血が分かります。

月経周期を確認することは、診断に大切です。女性が下腹部痛を自覚したときに、身近な内科診療所を始めに受診することが多く、このような知識は大切です。
5Mg、Zn
高齢者でフレイルが疑われたときは、血清MgおよびZn値を調べる必要があります。
酸化マグネシウムは便秘薬として多用されます。高齢者に長期間使用しているときには、血清Mg値に注意すべきです。高Mg血症の症状は次のようなものですが、漠然として気がつきにくいです。(下表)
高齢者では、便秘薬として使用するときには酸化マグネシウムとして1g/日を超えない、とくにeGFR 50ml/min/1.73㎡以下の腎障害では使用を控えます。
| 高マグネシウム血症の症状 |
|---|
|
同じように「年のせい」と見落としやすいのが低Zn(亜鉛)血症です。高齢者のフレイルはサルコペニアや骨粗鬆症のほかにも多様なリスク因子と関連していますが、見落としやすいと指摘されているのが「低Zn血症」です。
よく知られる味覚障害のほかにも、次のような多様な症状があります。
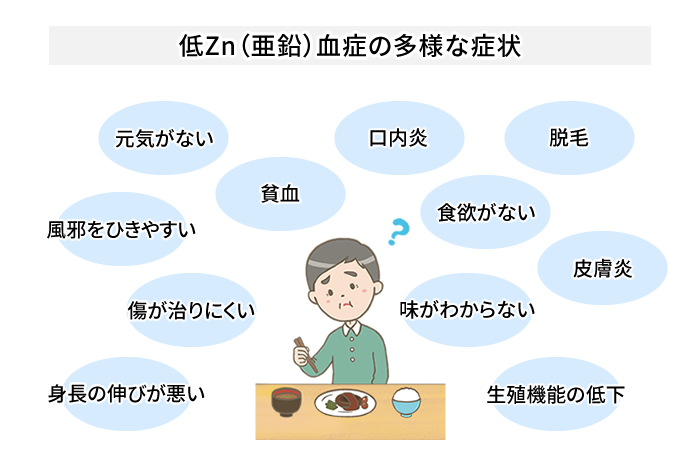
これらの症状は、「年のせいじゃないですか」と見逃されやすいものばかりです。高齢者の腎臓の透析治療やポリファーマシーも低Zn血症の原因のひとつになります。採血後に時間が経過すると、赤血球からZnが流出して一見正常値を示すことに注意すべきです。
6BNP、D-ダイマー、トロポニンT
これらは検査キットが利用できます。診療所でも簡単に検査が可能で、約20分もあれば結果が分かります。ここではD-ダイマーについて私見を述べます。D-ダイマーは次のような様々な疾患で上昇します。
DIC、各種の血栓症、動脈瘤、手術後、心筋梗塞、脳梗塞、肺梗塞、深部静脈血栓症、閉塞性動脈硬化症、肝硬変、妊娠、炎症性疾患、悪性腫瘍、腹水・胸水の貯留、血腫、ITP、HUS、激しい運動 など
D-ダイマーを非特異的な検査と考えるのではなく、白血球やCRPなどとともに急性腹症や緊急性の高い疾患を見つけるスクリーニング検査にならかいかと考えています。
たとえば、腹腔動脈解離や上腸間膜動脈解離など、腹痛の中でも気がつきにくい疾患を見つけるスクリーニング検査にならないものでしょうか。